体外受精(IVF:In Vitro Fertilization)とは
妊娠の成立過程において何らかの問題が生じ、自然での妊娠が難しい場合に、卵巣から卵子を体外に取り出して、精子と培養液の中で出会わせて受精させる技術を体外受精(In Vitro Fertilization, IVF)と呼びます。さらに一定期間(2~7日間)、培養器の中で培養し育てた受精卵(胚)を子宮に戻すことを胚移植(Embryo Transfer, ET)と呼びます。IVF-ETは生殖補助医療(Assisted Reproductive Technology, ART)のなかのひとつで、顕微授精(Intracytoplasmic Sperm Injection, ICSI)、卵子・胚・精子の凍結、凍結融解胚移植などをまとめてART(アート)と呼んでいます。当院の名称であるアートラボクリニックとはART(生殖補助医療)を専門に行うクリニックであるという意味が込められています。

IVFは、タイミング法や人工授精を試みても妊娠できなかった場合や不妊検査の異常、例えば卵管の閉塞、精液検査の結果が悪いなどの理由により選択されます。
IVFは、タイミング法や人工授精と比較して、妊娠率が大きく高まり、タイミング治療の約8倍、人工授精の約4倍となります。しかし女性の年齢が高まるにつれて、成功率は下がり、30歳前半では妊娠率は1回の胚移植当たり45%、35歳で40%、40歳で27%、45歳で8%となっています。体外受精を行う場合、なるべく早期の治療開始が望ましいといえるでしょう。
生殖補助医療の6つのイノベーション
- 排卵誘発剤:HMG、ゴナールF、レコベル、フォリルモンP、uFSHなど
排卵誘発剤の注射により多数の卵胞を発育させ一度の採卵で多くの卵子を採取できるようになりました。 - GnRHアナログ製剤(GnRHとはFSHとLHを分泌させるホルモン、アナログとは類似物という意味)
・GnRHアゴニスト(アゴニストとは作用を促すもの):ブセレキュア点鼻薬など- 卵子の成熟目的
排卵前や採卵前に1回、点鼻することで脳からLHを分泌させ排卵を促し卵子を成熟させる作用を利用します。採卵34~36時間前に使用し排卵直前の成熟した卵子を採取できるようになりました。 - 卵子の排卵を予防する目的
毎日使用することで排卵を抑える作用があります。点鼻薬を毎日使う高刺激法をショート法、ロング法と呼びます。ショート法とロング法の違いは点鼻薬を使用する期間の違いです。
多数の発育した卵胞を排卵しないように抑える作用によりショート法やロング法と同様に多くの卵子を採取できます。高刺激法の中でアンタゴニスト法と呼ばれます。 - 卵子の成熟目的
- 経膣超音波検査
卵胞のサイズをお腹からの超音波検査より正確に測定できます。また以前は腹腔鏡を使用して採卵していましたが膣からの採卵が可能になりクリニックでも日帰りで採卵ができるようになりました。 - 凍結技術
高刺激法により多くの胚を得た後、移植しなかった余剰胚は凍結します。余剰胚を凍結することで1度の採卵で複数回の移植のチャンスができるようになりました。また多数の卵子を採取した周期では卵巣過剰刺激症候群(OHSS)を予防するため新鮮胚移植は行わず質のいい全ての胚を凍結します。凍結保存した胚の質は劣化しないため2人目のお子さんを希望された際、より若い時の胚で妊娠することができます。
(※OHSSとは排卵誘発剤で卵胞が沢山育ち卵巣が大きくなりお腹に水が貯まり息苦しさやお腹の張りが強くなった状態です。よく「卵巣が腫れる」という言い方をしますが実際に卵巣が腫れているわけではありません。多数の卵胞が育っているため卵巣のボリュームが増えている状態です。決して腫れてはいません。) - 顕微授精
精子の問題で受精できなかった例や受精障害でも妊娠できるようになりました。 - ホルモン補充周期での移植
海外では閉経後の方でも卵子提供により妊娠・出産されている例があります。閉経後、卵巣から卵子の排卵が無くなった状態でも子宮は出産できる状態なのです。自然の排卵がなかなか起こらず月経が不順な方の場合、ホルモン剤(エストロゲン製剤と黄体ホルモン製剤)を使用することで排卵することなく子宮の内膜を妊娠できる状態に育て移植することができます。
以上、6つのイノベーションを最大限活用することでより高い妊娠率と効率のいい=コストのかからない方法で治療を行っています。
体外受精に自然を求めることは本末転倒です。体外受精は自然の妊娠とは違います。また、排卵誘発剤やホルモン剤は身体に悪くはありませんし身体や卵巣への負担にもなりません。ただし薬が身体に合わない場合もあります。その場合は使用する薬を変更するか使用を中止することもあります。
刺激法
刺激法には大きく分け高刺激法、中刺激法、低刺激法、自然周期法の4つがあります。自然周期法や低刺激法は排卵誘発剤に反応しにくいAMHが低い方が対象となります。新鮮胚移植を希望される場合は低刺激法や中刺激法を選ぶ場合があります。しかし当院では一度により多くの卵子を回収することで一度の採卵あたりの妊娠率が最も高い高刺激法を採用しています。
高刺激法を行う理由
通常毎月、排卵される卵子はたった1個です。毎月1個排卵するからといって卵子は毎月1個だけしか減らないわけではありません。その1個の卵子を排卵させるために毎月数百~1000個の卵子が無くなっています。毎月排卵される1個の卵子は果たしてその月経周期に育つはずだった幾多の卵子の中で1番いい卵子なのでしょうか?
数百個の消えていく卵子の中にも当然、いい卵子は複数あると考えられませんか?その月経周期で1番いい卵子だけを自然に選択して排卵させるといった機能はヒトには備わっていません。その理由は流産が起こることと染色体異常の児が産まれることから説明できます。更にランダムスタート法という刺激法で月経周期の黄体期、つまり自然に排卵した後から高刺激を開始して採卵した結果と、通常の月経2~3日目から高刺激を開始して採卵した結果を比べると胚のグレードや妊娠率に差が無かったという報告が出されました。
刺激法の違い
| メリット | デメリット | 方法 | |
| 高刺激法 | ・多くの卵子を一度に採取できる ・排卵してしまうことは稀 ・診察日を都合に合わせて変更できる ・採卵日を調節できる ・世界では最もスタンダードな刺激法 ・費用対効果は1番高い |
・新鮮胚移植ができないことが多い ・OHSSの可能性 ・薬の費用がかかる |
・PPOS法 ・アンタゴニスト法 ・ショート法・ロング法 |
| 中刺激法 | ・複数個卵子を採取できる ・新鮮胚移植ができる ・注射の費用は高刺激法ほどかからない |
・高刺激法より卵子の数は減る ・採卵日に排卵してしまっていることがある ・診察日を調節しにくい ・採卵日を調節しにくい |
クロミッド内服+排卵誘発剤の注射3~4回ぐらい |
| 低刺激法 | 排卵誘発剤は内服薬のみで注射は打たないため注射の費用はかからない | ・複数の卵子は採取できないことが多い ・診察日を調節しにくい ・採卵日を調節しにくい ・採卵日に排卵してしまっていることがある |
クロミッド又はレトロゾール内服 |
※いずれの方法でも卵胞が18mm以上になれば頃合いをみて卵子を成熟させる点鼻薬か注射(hCG・オビドレル)を採卵日の2日前の夜10時ぐらいに使用することは必須です。
採卵周期のスケジュール
一般的な高刺激法の採卵スケジュール
| 排卵誘発 | 排卵抑制(高刺激法は排卵抑制方法により刺激法の呼び方が違う) | |||
| 月経 | PPOS法 | ショート法 | アンタゴニスト法 | |
| 1日目 | 点鼻薬(ブセレキュア) | |||
| 2日目 | ↓ | |||
| 3日目 | 注射(HMG・ゴナールFなど) 内服薬(クロミッド・レトロゾール)を併用する場合もあり |
内服薬(プロベラ・ルトラールなど) | ↓ | |
| 4日目 | ↓ | ↓ | ↓ | |
| 5日目 | ↓ | ↓ | ↓ | |
| 6日目 | ↓ | ↓ | ↓ | |
| 7日目 | ↓ | ↓ | ↓ | |
| 8日目 | ↓ | ↓ | ↓ | 内服薬(レルミナ)・注射(セトロタイド) 卵胞が育ってから開始 |
| 9日目 | ↓ | ↓ | ↓ | ↓ |
| 10日目 | ↓ | ↓ | ↓ | ↓ |
| 11日目 | ↓ | ↓ | ↓ | ↓ |
| 12日目 | トリガー:オビドレル・hCG・ブセレキュア(採卵2日前の夜10時ぐらい) ショート法・ロング法の場合、トリガーはオビドレルかhCG | ↓ | ↓ | ↓ |
| 13日目 | ||||
| 14日目頃 | 採卵(採卵は月経13~16日目ぐらいになることが多い) | |||
| 15日目 | ||||
| 16日目 | ||||
| 17日目 | 初期胚凍結・新鮮胚移植(採卵3日後) | |||
| 18日目 | ||||
| 19日目 | 胚盤胞凍結・新鮮胚移植(採卵5日後) ※発育卵胞数が多ければ全胚凍結となる PPOS法の場合、新鮮胚移植は不可 | |||
一般的な低刺激法、中刺激の採卵スケジュール
| 月経 | 低刺激法 | 中刺激法 |
|---|---|---|
| 1日目 | ||
| 2日目 | ||
| 3日目 | 内服薬(クロミッド・レトロゾール) | 内服薬(クロミッド・レトロゾール) +注射2日おき(HMG・ゴナールFなど)併用 |
| 4日目 | ↓ | ↓ |
| 5日目 | ↓ | ↓ |
| 6日目 | ↓ | ↓ |
| 7日目 | ↓ | ↓ |
| 8日目 | ↓ | ↓ |
| 9日目 | ↓ | ↓ |
| 10日目 | ↓ | ↓ |
| 11日目 | トリガー:オビドレル・ブセレキュア(採卵2日前の夜10時ぐらい) 排卵抑制の薬は使用しないことが多いが場合によりセトロタイド注射やレルミナ錠を使用する |
|
| 12日目 | ||
| 13日目 | 採卵(採卵は月経10~13日目ぐらいになることが多い) | |
| 14日目頃 | ||
| 15日目 | ||
| 16日目 | 初期胚凍結・新鮮胚移植 | |
| 17日目 | ||
| 18日目 | 胚盤胞凍結・新鮮胚移植 | |
採卵方法
採卵当日
採卵当日、精子を持参された場合は受付又はパスボックスでお預かりします。院内採精の場合はパートナーをメンズルームにご案内します。その後、奥様を回復室にご案内し術着に着替えて頂きます。眠る麻酔を希望の場合、お部屋で点滴をします。
採卵は内診の時と同じように内診台に乗った状態で行います。まず膣内を入念に洗浄します。採卵用の器具類は滅菌されており清潔な状態ですので感染を起こすことは稀です。超音波で卵巣と卵胞を確認しながら採卵用の針で膣から卵巣を刺し卵胞液と卵子を一緒に吸引します。当院は採卵用の針はなるべく細いサイズ(20か21ゲージ、21ゲージは採血するときの針の太さ)を採用することで痛みや出血を最小限に抑えています。卵胞の数が多い場合は眠る麻酔を使用することが多いです。卵胞の数が5個ぐらいまでなら局所麻酔だけでも痛みはそれほど強くないです。眠る麻酔を使用後は2時間ぐらい回復室で安静にします。当日は車の運転はお控えください。また、眠る麻酔を使用する場合、前日の夜から絶食になります。当日少しでも何か食べてしまった場合、眠る麻酔はできません。局所麻酔の場合は30分~1時間程、回復室で安静にした後、お帰り頂きます。
採卵に伴う合併症
- 膣からの出血
採卵後、少量の膣からの出血はありますが大体は自然に止血します。 - 腹腔内出血
卵子を吸引するためには膣と卵巣を刺す必要があり多少の出血はあります。まれに自然に止血せず腹腔鏡手術や開腹手術が必要となることがあります。当院で使用する採卵用の針は採血する針と同じぐらいの太さのものを採用しています。細い針にすることで痛みを少なく、出血を最小限に抑えることができます。また、多数の卵胞を穿刺するといっても膣や卵巣を刺す回数は1~3回程度に抑えます。卵胞が20個あるからといって20回、卵巣と膣を刺すわけではありません。膣と卵巣を刺す回数を減らすことでも痛みと出血の軽減に努めています。 - 感染
採卵の際は滅菌手袋・使い捨てのマスク・帽子を着用し、採卵に使用する針は使い捨てで器具は滅菌されたものを使用します。更に採卵前に膣内を十分洗浄し感染対策を万全にして採卵を行います。しかし、膣内には細菌が常在しており膣内の全ての細菌を殺菌し無菌状態にすることはできず僅かにお腹の中に細菌が入り込んでしまう場合があります。感染予防に抗生物質を使用していますが感染が抑えられないことは稀にあります。また、子宮内膜症、腹膜炎や虫垂炎破裂の既往、お腹の手術をしたことがある方は感染のリスクが高くなります。 - 臓器の損傷
卵巣の周りには腸、膀胱、尿管が存在し卵胞を刺す際に他の臓器を刺さざるをえないことがあります。採卵用の針は細いため他の臓器を刺しても腕から採血した後と同じで自然に治る場合が多いです。ですが稀に他臓器の損傷により回復手術が必要となる可能性があります。 - 卵巣過剰刺激症候群(OHSS)
体外受精では一度の採卵で効率的に卵子を採取するために排卵誘発剤の注射を使用します。卵子が沢山育てば採卵前後で多少のお腹の痛みや張りを感じます。採卵中は眠る麻酔をして採卵するので痛みは抑えることができますが、採卵後の数日間はお腹の張りと息苦しさを感じる場合があります。AMHが高く排卵誘発剤によく反応する方の場合、卵巣過剰刺激症候群(OHSS)に注意する必要があります。今までは高刺激法によりOHSSとなる可能性を心配して低刺激法や中刺激法を行うことも多く見られました。しかし、当院ではOHSSを予防するために排卵誘発剤の使用方法を工夫しています。また、OHSSを予防する薬を使うことで最近はOHSSの心配は殆ど無くなっております。
培養について
採卵当日
採卵した卵子は顆粒膜細胞(卵丘細胞)に覆われた状態です。通常の体外受精(媒精)の場合は卵子が顆粒膜細胞に覆われた状態でインキュベーター(培養器)に入れ前培養を数時間行った後、精子と受精させます。
顕微授精の場合、顆粒膜細胞を培養液中で除去し、成熟した卵子(MⅡ)を精子と受精させます。
受精
媒精と顕微授精
媒精とは通称「ふりかけ」とも言われ卵子と精子を培養液中で出会わせて精子の力で受精させる「通常の体外受精」と呼ばれる方法です。
一方、顕微授精(以下ICSI)とは専用の極細いガラス管で精子を1つ吸い上げ、卵子内に直接注入する方法です。ICSIは通常の体外受精を行い受精障害となった方、あるいは受精障害が予測される場合に適応となります。高度乏精子症、精子無力症、奇形精子症、不動精子のみの方、精巣から精子を採取した例(精巣内精子採取:Testicular Sperm Extraction, TESE)などがICSIの適応です。尚、当院ではピエゾICSIと呼ばれる卵に負担が少ない方法でICSIを行っております。
精液検査が悪かった場合
精液検査で無精子症や不動精子のみの場合、TESEが必要となることがあります。精液検査が悪い方やTESEの手術が必要な場合、男性不妊専門のクリニックである恵比寿つじクリニックをご紹介しております。
ICSIで生まれた児について
これまでに顕微授精で生まれた児は自然の妊娠と比べ奇形や病気が増えるといった報告はありません。しかし男性因子による不妊で乏精子症や無精子症の原因が遺伝子の異常であった場合、男の子を出産すると精子を作る遺伝子の異常が引き継がれ生まれた児も将来、男性不妊となる可能性があります。
顕微授精の流れ
- 卵子の状態
顕微授精の場合、卵子の周りの顆粒膜細胞を剥がして受精に用います。こうすることで卵子が未熟か成熟かの判断が可能となり顕微授精には成熟したMⅡ期の卵子のみを用います。 - 精子の選別
顕微授精では形のいい元気な精子を選んで受精させることができます。 - 精子の不動化
精子は頭部と尾部に別れています。尾部を顕微授精用のガラス管で損傷させることで頭部から卵子活性化因子の卵細胞内への流出を促します。この操作を精子の不動化といい卵子を活性化させるのに重要で不動化が不完全な場合、受精や胚の成長が障害される可能性があります。 - 精子の注入
従来のICSI:先の尖ったガラス管で卵子の膜を刺す。卵子の細胞質を少し吸引する。
ピエゾICSI:先の尖ってない平らなガラス管で振動により卵子の膜に穴を開ける。卵子の細胞質を吸引しない。ピエゾICSIは従来のICSIに比べて、卵子へ与えるダメージを軽減できます。卵子によっては卵細胞を包んでいる膜が弱いものもあります。細胞膜の弱い卵子は従来のICSIのように精子を注入する際の細胞質を吸い込む過程が致命的となり変性してしまうことがあります。このように本来であれば受精させるのが困難な卵子でも受精率の向上を図れるのがピエゾICSIです。当院ではピエゾICSIを全例で追加料金無しで行っています。
- 卵活性化
ピエゾICSIを行っても受精率が悪い場合はあります。精子にも卵子にも受精障害の原因はありますが受精障害の根本的な原因を調べる方法には限界があります。ただ受精率が悪い場合の対策として人為的に卵子の活性化を起こす処理としてカルシウムイオノフォアという方法を採用しています。イオノマイシンという物質が細胞内のカルシウム濃度を上げ卵子を活性化させる作用を利用し受精障害を改善する試みを行っております。
胚の培養
胚は専用の培養液に入れ培養器の中で育てられます。培養器内は温度、酸素・窒素・CO2のガス濃度が厳重に管理され異常があれば直ちに警報が鳴るようにシステムが構築されています。また、培養室内はクリーンルームの使用となっており温度と湿度管理、更に培養室内の光も胚に影響するためなるべく光を当てないように調光式となっています。
培養1日目
採卵の翌朝に卵子と精子が受精しているかを確認します。卵子由来と精子由来の2つの前核(pronuclear)が見えた場合、2PNといい正常な受精と判断します。前核が1個(1PN)や前核が見えない(0PN)であっても2PNの胚より妊娠率は下がるもののその後、妊娠して正常な染色体の児を出産する可能性もあるため破棄せず移植や凍結を行う場合もあります。前核が3つの場合(3PN)、基本的に移植は行いません。
胚の評価
受精卵は受精後1日目に前核期胚、2日目に4細胞胚、3日目に8細胞胚、4日目に桑実胚、5~6日目に胚盤胞となります。
3日目までの初期胚ではVeeckの分類、胚盤胞ではGardnerの分類を使用して胚のグレードの良し悪しを決めます。
移植や凍結する胚は良いグレードの胚を選びグレードの悪い胚は残念ですが移植や凍結はできません。
胚移植
新鮮胚移植
新鮮胚移植は採卵後、2日~5日後に行います。ただし高刺激法により多くの卵子が取れた場合は卵巣と子宮を休ませるために移植は行わず一旦、全ての胚を凍結する場合が多いです。
凍結融解胚移植
凍結融解胚移植には自然周期とホルモン補充周期の2つの方法があります。
- 自然周期
タイミング法の時のように排卵日を超音波とホルモンの血液検査や尿検査で特定し、初期胚なら排卵日から2日後か3日後、胚盤胞なら排卵日の5日後に移植します。移植後は念の為、黄体ホルモン製剤を内服する場合があります。
通院回数はホルモン補充周期より1~2回程、増えます。月経周期が28~30日の場合、月経12日目頃が初回の受診日となります。
また、月経が不順な方は自然周期での移植は不向きです。 - ホルモン補充周期
月経2日目頃にホルモン値をチェックし移植に適したホルモンの状態であるかを確認します。ホルモン値に異常が無ければエストロゲン製剤(飲み薬・貼り薬・塗り薬から選択)を開始します。月経13~17日目頃に超音波で子宮内膜の厚さを測り7mm以上に厚くなっていることを確認します。更にホルモン値を血液検査でチェックし異常が無ければ移植が決定となります。月経13日目以降に黄体ホルモン製剤を開始し黄体ホルモン製剤を開始した日=排卵日として初期胚なら2日後か3日後、胚盤胞なら5日後に移植します。(ホルモン補充周期では自然の排卵を起こさずに子宮を着床できる状態にします。そのため自然妊娠することはありません。) ホルモン剤は妊娠4週0日以降に妊娠判定を行い陰性であれば中止し妊娠判定が陽性なら妊娠9週まで続けます。
| ホルモン補充周期 | 自然周期 | |
|---|---|---|
| 排卵 | 自然排卵しない(自然排卵した場合は移植は中止) | 排卵するため自然妊娠の可能性あり |
| スケジュール | 診察日、移植日の調節が可能 | 移植日は変更できない ※胚盤胞の場合、排卵日の5日後に移植 |
| 通院回数 | 通院回数は2回(月経1~4日目と月経13~17日目頃) ※内膜が月経13日目以降の診察時に7mm以下なら通院回数は増える |
排卵日前後に通院が多くなる(3~4回程度) |
| ホルモン剤 | 月経中から妊娠8週6日まで使用して薬の費用は約2~7万円 | 不要(排卵後から内服薬を飲む場合あり) |
| 内膜 | 内膜が薄い場合は厚くなるまで薬を増量できる | 排卵日に内膜が薄ければ移植が中止となる場合がある |
【注意点】
妊娠率はホルモン補充と自然周期でほぼ同じです。
月経不順があればホルモン補充周期となります。
着床の窓の検査(ERA、ER peak)はホルモン補充周期となります。
ホルモン補充周期での移植に必要な薬の費用について
※妊娠判定日は妊娠4週0日以降に行い、妊娠判定陽性であれば妊娠8週6日までホルモン剤を使用します。
※エストロゲン製剤と黄体ホルモン製剤をそれぞれ1種類ずつ使用(状況により併用する場合あり)。
エストロゲン製剤
| 価格 | 1日あたりの費用 | 使用方法 | |
|---|---|---|---|
| エストラーナテープ0.72mg | 1枚¥100 | ¥200 | 4枚を2日おきに張り替え |
| プレマリン錠0.625mg | 1錠¥20 | ¥160 | 朝夕4錠 1日8錠 |
| ル・エストロジェル0.06% | 1本¥2,000(80プッシ分) | ¥100 | 1日4プッシュ |
プロゲステロン(黄体ホルモン)製剤
| 価格 | 1日あたりの費用 | 使用方法 | |
|---|---|---|---|
| ルトラール錠2mg | 1錠¥30 | ¥90 | 朝昼夜1錠ずつ 1日3錠 |
| デュファストン錠5mg | 1錠¥40 | ¥240 | 朝昼夜2錠ずつ 1日6錠 |
| ルティナス膣錠100mg・ウトロゲスタン膣用カプセル | 1錠¥400 | ¥1,200 | 朝昼夜1錠ずつ 1日3錠 |
| ワンクリノン膣用ゲル90mg | 1本¥1,200 | ¥1,200 | 1日1回 |
エストロゲン製剤の費用
| ①エストラーナテープ | 月経2日目から3週6日まで 52枚=¥5,600 4週0日~8週6日まで 72枚=¥6,800 (月経2日~8週6日まで¥12,400) |
|---|---|
| ②プレマリン錠 | 月経2日目から3週6日まで 26日間=¥4,160 4週0日から8週6日まで 35日間=¥5,600 (月経2日~8週6日まで 61日間で¥9,760) |
| ③ル・エストロジェル | 月経2日目から3週6日まで 26日間=¥2,600 4週0日から8週6日まで 35日間=¥3,500 (月経2日~8週6日まで 61日間で¥6,100) |
エストロゲン製剤の費用
| ①ルトラール | 2週0日~3週6日まで 14日×¥90=¥1,260 4週0日~8週6日まで 35日×¥90=¥3,150 (2週0日~8週6日まで、49日間で¥4,410) |
|---|---|
| ②デュファストン | 2週0日~3週6日まで 14日×¥240=¥3,360 4週0日~8週6日まで 35日×¥240=¥8,400 (2週0日~8週6日まで、49日間で¥11,760) |
| ③ルティナス・ウトロゲスタ ④ワンクリノン |
2週0日~3週6日まで 14日×¥1200=¥16,800 4週0日~8週6日まで 35日×¥1200=¥42,000 (2週0日~8週6日まで、49日間で¥58,800) |
融解胚移植のスケジュール
ホルモン補充での移植スケジュール
| 月経 | エストロゲン(卵胞ホルモン)製剤 | プロゲステロン(黄体ホルモン)製剤 | |
|---|---|---|---|
| 1日目 | |||
| 2~4日目 | ホルモン値採血 (E2、P4) |
貼り薬(エストラーナテープ) 内服薬(プレマリン) 塗り薬(ル・エストロジェル)から選択 |
黄体ホルモン製剤は月経2日目からは使用しません。 月経13~15日目頃の診察後に黄体ホルモン製剤の開始日を決めます。 |
| 3日目 | ↓ | ||
| 4日目 | ↓ | ||
| 5日目 | ↓ | ||
| 6日目 | ↓ | ||
| 7日目 | ↓ | ||
| 8日目 | ↓ | ||
| 9日目 | ↓ | ||
| 10日目 | ↓ | ||
| 11日目 | ↓ | ||
| 12日目 | ↓ | ||
| 13~15日目頃 | 超音波・ホルモン値採血(E2、P4) 内膜が7mm以上であれば移植決定 7mm以下ならエストロゲン製剤を増やして継続 |
↓ | |
| 14日目頃 | ↓ | 膣剤(ワンクリノン・ルティナス・ウトロゲスタン) 内服薬(ルトラール・デュファストン)から選択 |
|
| 15日目 | ↓ | ↓ | |
| 16日目 | ↓ | ↓ | |
| 17日目 | ↓ | ↓ | |
| 18日目 | ↓ | ↓ | |
| 19日目 | 月経19日目以降で移植(移植日は遅らせられます) | ↓ | ↓ |
| 20日目 | ↓ | ↓ | |
| 21日目 | ↓ | ↓ | |
| 22日目 | ↓ | ↓ | |
| 23日目 | ↓ | ↓ | |
| 24日目 | ↓ | ↓ | |
| 25日目 | ↓ | ↓ | |
| 26日目 | ↓ | ↓ | |
| 27日目 | ↓ | ↓ | |
| 28日目 | 月経28日目以降で妊娠判定 妊娠判定陽性であればエストロゲン製剤と黄体ホルモン製剤は妊娠9週まで継続 |
胚移植後の注意点
出血
移植後、出血が少量ありますが、自然に止まるため様子をみてください。稀に細菌による感染を起こし発熱・腹痛が出現する場合があります。そのようなときは早めに受診してください。
異所性妊娠
移植後に異所性妊娠となる場合があります。異所性妊娠を減らすためには初期胚(分割期胚)より胚盤胞、更に新鮮胚より凍結胚を移植することです。
移植胚の個数
移植できる胚は原則、1つですが、35歳以上、または移植を2回行い不成功であった場合は2つ移植することが可能です。これは日本産科婦人科学会の会告を遵守しています。
実際の移植
移植の際はお腹からの超音波で子宮を確認し子宮の正しい位置に胚が移植されているかをチェックします。移植は移植用のチューブに胚と培養液を吸引して培養液と一緒に子宮に戻します。移植後、安静は不要ですのですぐにお帰り頂いて構いません。ご希望があれば回復室で安静にされてからお帰りください。
胚凍結
採卵し移植しなかった余剰胚を凍結保存する技術も重要です。一度の採卵で数回の移植のチャンスが得られまた、お一人目のお子さんを妊娠・出産された後、お二人目をご希望であれば凍結保存している胚を使用して妊娠することができます。当院で高刺激法を採用している理由がここにもあります。凍結胚は採卵した時の質が保たれます。通常、一人目を妊娠・出産し二人目を希望される間、一人目の妊娠から育児を終えるまでに約2年はかかります。一人目を出産直後に授乳をせずに二人目の妊娠をトライされる方はまれですし授乳中の移植はできません。女性にとって30~40歳代の2年間は妊娠を希望する場合、非常に貴重な時間です。高刺激法により多くの胚を凍結しておく最大のメリットです。二人目を希望され新たに採卵するよりも一人目を採卵した時の年齢の卵子の方が妊娠率は高いことは明白です。
現在、体外受精で出生した児の約80%は凍結融解胚移植での妊娠となっています。胚凍結が増えた理由は保存方法が以前の緩慢凍結法からガラス化法に変更され胚の生存率が格段に向上したためです。緩慢凍結法は文字通り、ゆっくりと温度を低下させ最終的に-196℃の液体窒素内で胚を保存します。一方、ガラス化法は高濃度の耐凍剤に胚を浸した後、直接液体窒素に入れ常温から一気に-196℃へ冷却させます。急速に冷却することで凍結による細胞へのダメージを減らすことが可能となります。科学的なことばでいうと物質が結晶化することなく液体のまま流動性を失い固形状態になることをガラス化(Vitrificaton)と言います。細胞はガラス化した状態ですと劣化しないため凍結したものを半永久的に「そのまま」保存することができるのです。この科学の力を最大限に利用できるのが胚凍結・卵子凍結なのです。尚、胚は専用のタンクで液体窒素中に凍結保存しているため万一停電しても保存可能です。また液体窒素は自然に蒸発して減っていくためタンク内の液体窒素の残量を毎日、不足していないか確認し定期的に補充しています。
精子凍結保存
胚や卵子だけでなく精子も凍結保存が可能です。体外受精の周期にパートナーの仕事の都合で当日、新鮮な精子が準備できない場合やパートナーが遠方か海外に在住している場合、凍結精子を使用します。
ただし凍結精子を使用する際、受精方法は顕微授精となります。また人工授精で凍結精子を使用することもできますが新鮮精子と比べ妊娠率は低下します。精子凍結をご希望であれば前もって予約をお願い致します。
体外受精の成績
2019年の日本国内での採卵数は45万件、移植数は25万件、出産した児は約6万人となっています。2019年に日本全国で生まれた児は84万人なので14人に1人、約7%が体外受精により生まれています。
ART妊娠率・生産率・流産率 2019
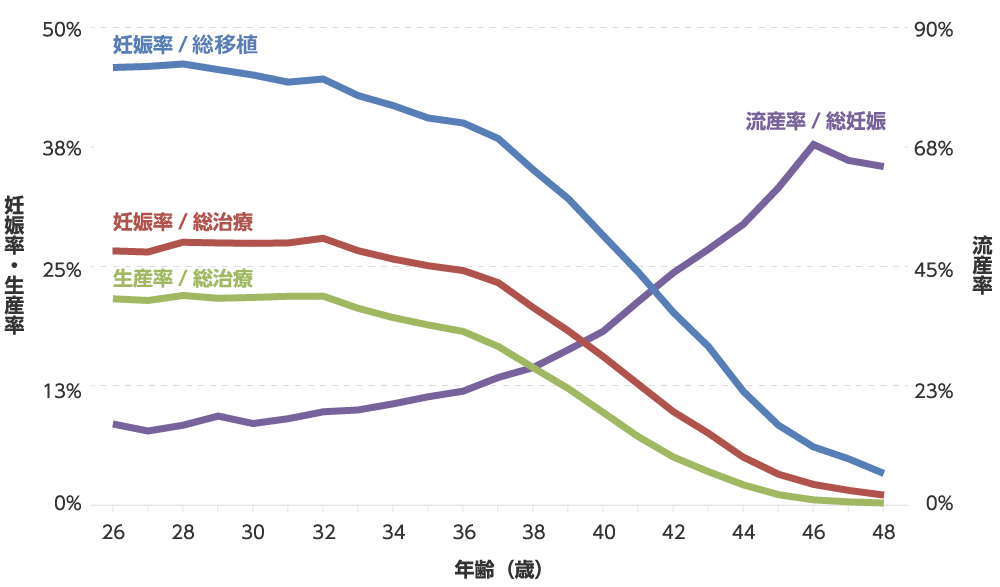
出典:日本産科婦人科学会 ARTデータブックより
こちらの体外受精に関するデータは日本産科婦人科学会から発表されており、日本国内の体外受精を行っている全ての施設の妊娠率の統計です。青いラインは1回の移植あたりの妊娠率、赤いラインは総治療=採卵あたりの妊娠率、黄緑のラインは採卵あたりの生産率=出産した率です。妊娠率は32歳から明らかに低下を始めています。それに伴って流産率が上昇しています。妊娠率の低下と流産率の上昇は綺麗に相関しています。
流産の原因はダウン症(21トリソミー)を含めた染色体異常の増加によるものです。「染色体の異常」と言われても殆どの方はご存知でないです。しかしダウン症と言われるとほぼ100%の方がご存知です。実は流産の原因となる染色体の異常はダウン症以外にも沢山あります。しかしなぜダウン症は皆さんに認知され、それ以外の染色体の異常は知られていないのでしょうか?この理由はダウン症以外の染色体異常で生まれた児は生まれて間もなく亡くなってしまうからです。又は染色体異常があっても日常生活に全く支障なく本人も気づいてすらいない場合です。
染色体異常は卵子の老化が原因です。体外受精による胚の凍結と卵子凍結により染色体異常の増加を防ぐことができます。このデータを見れば早く妊娠することがいかに重要か理解して頂けるでしょう。
着床前診断
着床前診断(Preimplantation genetic testing, PGT)とは胚の一部の細胞を採取し遺伝子や染色体を調べる方法です。 ・PGT-A(PGT for Aneuploidy) 染色体の異数性の検出を目的としたPGT ・PGT-M(PGT for Monogenic/single gene defect) 遺伝性の病気の原因となるの遺伝異常の検出を目的としたPGT
染色体の数の異常(21トリソミー:ダウン症など)を調べる検査はPGT-Aです。PGT-Mは胚が遺伝病の原因となる遺伝子を受け継いでいるかを調べます。PGTでは胚盤胞まで育った胚の外側の細胞、栄養外胚葉(trophectoderm:TE)から5~10個の細胞を採取します。PGT-Aの検査結果が正常だった胚を移植した妊娠率は60~70%程度と報告されています。妊娠率が100%でない理由はPGT-Aの検査にも限界があり、あくまでも染色体の本数の異常を調べているためです。染色体の本数が正常でも遺伝子の小さな異常までは調べることができないからです。



